
Das Wissenschaftliche Institut der AOK (WIdO) hat seine Ergebnisse im Qualitätsatlas Pflege veröffentlicht. Online abrufbar, sind kritische Ereignisse in Pflegeheimen – u.a. die Überversorgung mit Psychopharmaka, Krankenhauseinweisungen die vermeidbar gewesen wären und fehlende Prophylaxen in Deutschland dargestellt und werden damit regional vergleichbar.
Ost-West-Gefälle: große Unterschiede
Beispiel Schlaf- und Betäubungsmittel: trotz erheblicher Risiken, sind problematische Dauerverordnungen an Schlaf- und Betäubungsmitteln noch immer keine Seltenheit. Das denkt sich auch mit früheren Erkenntnissen. Der Qualitätsatlas Pflege zeigt aber deutliche Unterschiede zwischen Ost und West. Offenbar werden diese Mittel als Dauerverordnungen in Ostdeutschland seltener eingesetzt, als im Westen.
Auch innerhalb eines Bundeslandes lassen sich die Daten zwischen Landkreisen vergleichen: wo gibt es mehr kritische Dauerverordnungen? Wo werden Heimbewohner häufiger unnötig in Kliniken eingewiesen? Die Gründe hierfür lassen sich aus dem Atlas nicht ablesen. Die Daten bieten aber ein großes Potential für die Forschung, die sich daraus ergebenden Fragen zu stellen und sich auf den Weg zu ihrer Beantwortung zu machen.
5 Fragen an Susann Behrendt zum Pflege-Report 2023
Jochen Gust: Der Pflege-Report des wissenschaftlichen Instituts der AOK (WIdO) ist veröffentlicht. Pflegeheime haben in Deutschland ohnehin kein gutes Image – bestätigen die Ergebnisse die Horrorvorstellungen der Mehrheit der Deutschen, die niemals in einem solchen versorgt werden möchte?
Susann Behrendt: Der Wunsch, nicht in einem Pflegeheim versorgt zu werden, hängt sicher zunächst mit dem Wunsch zusammen, nicht schwer pflegebedürftig zu werden, weitgehend selbstbestimmt zu leben und im eigenen Zuhause verbleiben zu können. Dass die Versorgung von Menschen in Pflegeheimen in mehrerer Hinsicht teilweise sehr kritisch ist und dass Personal fehlt, wissen die Menschen aus den Medien und oftmals auch durch Erfahrungen in der eigenen Familie. Das Pflegeheim ist der Ort, den Menschen auch mit dem Lebensende verbinden. Dem entgegen steht der Wunsch, im eigenen Zuhause zu sterben. Es ist eine komplexe Konstellation, die diese – wie Sie sagen – „Horrorvorstellung“ vom Pflegeheim nährt. Der neue Qualitätsatlas verweist mit einer sehr kleinräumigen Perspektive auf Regionen mit teils erheblichen Versorgungsdefiziten. Wie gut ich als Pflegeheimbewohnerin versorgt werde, hängt offensichtlich auch davon ab, wo ich wohne. Der Atlas zeigt aber auch jene Regionen, die bessere Ergebnisse in der Versorgung mit Arzneimitteln, bei Hospitalisierungen oder auch bei Präventionsmaßnahmen vorweisen können. Nun sollte genau hingeschaut werden, was hier besser läuft.
Jochen Gust: Der Qualitätsatlas Pflege basiert auf Routinedaten, die regionale Unterschiede in der Versorgung von Pflegeheimbewohnern zum Beispiel bei der Zahl der Dauerverordnungen kritischer Arzneimittel – etwa um herausforderndem Verhalten von Menschen mit Demenz zu begegnen – aufzeigen. Er zeigt also, was ist – trifft aber keine Aussage zu möglichen Ursachen?
Susann Behrendt: Ganz genau. Der Qualitätsatlas liefert Informationen – und zwar ab sofort regelhaft, langfristig und kleinräumig –, die bisher so nicht vorlagen und damit weder den an der Versorgung beteiligten Berufsgruppen, Einrichtungen und Verbänden noch der regionalen Gesundheitspolitik bekannt waren.

Oberstes Ziel ist es, vor allem auf regionaler Ebene Awareness zu schaffen und Impulse für eine Versorgungsoptimierung vor Ort zu geben, Diskurse anzustoßen. Die große Medienresonanz auf das Erscheinen des Qualitätsatlas Pflege lässt hier hoffen. Der Qualitätsatlas stellt insofern Fragen und er unterfüttert Fragen, die zu stellen sind. Die sichtbaren Verteilungsmuster gilt es nun inhaltlich zu entschlüsseln.
Jochen Gust: Müssten Sie spekulieren – woran könnte es liegen, dass in Ostdeutschland auffällig weniger häufig mit Schlaf- und Beruhigungsmitteln gearbeitet wird bei Menschen mit Demenz? Und fallen Bedarfsverordnungen ebenfalls unter die erfassten Dauerverordnungen solch kritischer Arzneimittel?
Susann Behrendt: Spekulative Ursachensuche ist ja gerade das, was wir nicht wollen. Wir möchten die Diskussion und auch die Veränderungsprozesse anstoßen und mit wissenschaftlich fundierten Informationen unterstützen. Dieses Ost-West-Gefälle in der Arzneimittelversorgung bei Pflegebedürftigen ist uns bekannt und beim Qualitätsatlas Pflege bei allen QCare-Indikatoren an dieser Schnittstelle sichtbar. Diese Ergebnisse können Anlass für zukünftige spannende Forschungsfragen sein, d.h. nicht nur die Akteure vor Ort und in den Bundesländern sind gefragt, sondern auch die Wissenschaft ist hierzu ebenso herzlich eingeladen. Die Daten stehen frei auf der Webseite zum Download bereit. Auch wir vom WIdO werden hier weiter forschen.
Jochen Gust: Die Erkenntnisse, dass insgesamt zuviel mit Beruhigungsmitteln gearbeitet wird, sind nicht grundsätzlich neu. Auch frühere Studienergebnisse haben dies aufgezeigt. Warum wird es nicht besser und wie könnten entscheidende Veränderungen eingeleitet werden, die gerade bei Menschen mit Demenz auf weniger Medikamente setzt?
Susann Behrendt: Der Forschungsliteratur lassen sich hier auf Ebene der direkten ärztlich-pflegerischen Versorgung in der Einrichtung durchaus wirksame Ansätze entnehmen. Das sind einerseits Maßnahmen, die sich auf die Überprüfung, die Reduktion oder auch das Absetzen der Beruhigungs- und Schlafmittel beziehen, zum anderen auf Sensibilisierung für die Risiken dieser Versorgung beispielsweise durch Schulungen oder Feedbacksysteme in Kooperation von Pflege und Ärztinnen und Ärzten und feste ärztliche Ansprechpersonen.
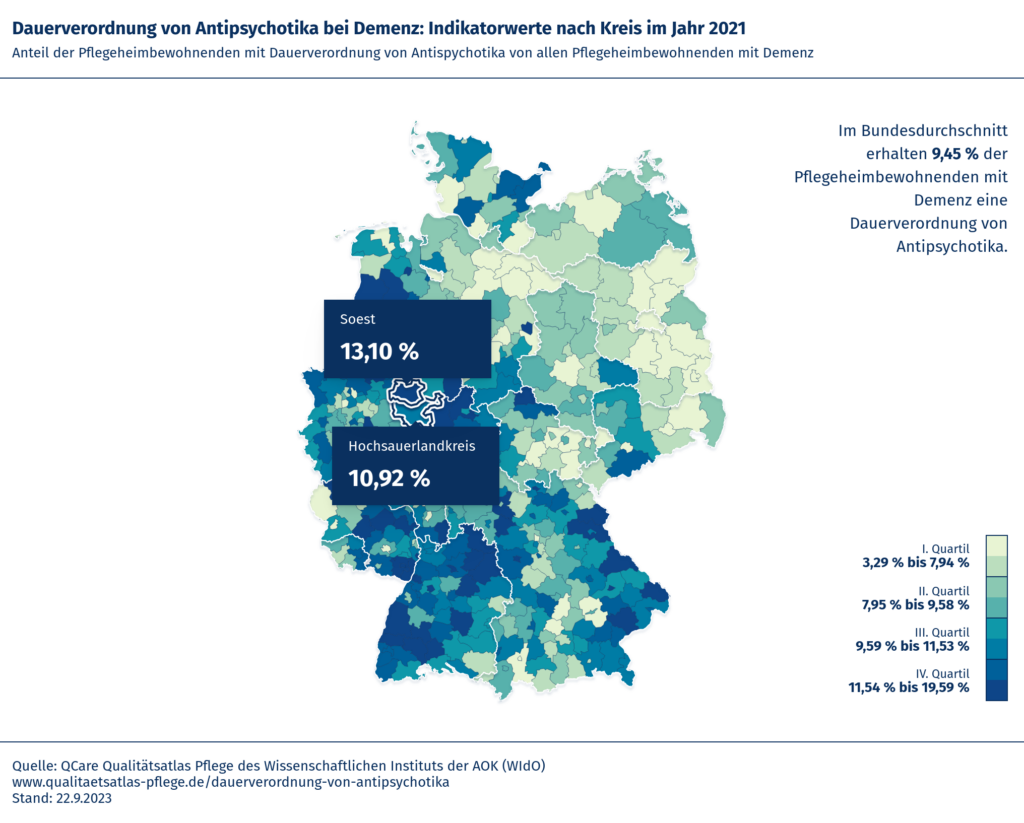
Gerade im Bereich Demenz, wo der Qualitätsatlas Pflege beispielsweise den Indikator zur Dauerverordnung von Antipsychotika im regionalen Vergleich darstellt, sind das Mittel der ersten Wahl bei sogenanntem herausfordernden Verhalten nicht-medikamentöse Interventionen.
Dazu zählen bestimmte Therapien, auf Demenz spezialisierte Bereiche und die Schulung der Pflegekräfte für eine demenzsensible Pflege. Erst wenn diese Mittel ausgeschöpft sind, sollen Antipsychotika zum Einsatz kommen – kurzfristig, in niedrigsten Dosierungen und engmaschig kontrolliert. Wenn alle Mittel ausgeschöpft sind – hier beginnt die Schwierigkeit. Diese evidenzbasierte Wirksamkeit bedarf entsprechender Bedingungen. Hier wird klar: Die Suche nach den Ursachen und die Optimierung der Versorgung betreffen nicht nur mehrere Berufsgruppen, sondern es braucht auch die entsprechenden Rahmenbedingungen vor Ort. Nicht-medikamentöse Alternativen bei herausforderndem Verhalten erfordern demenzspezifische Qualifikationen im Pflegeheim und bei den Ärztinnen und Ärzten. Wir dürfen nicht vergessen: rund zwei Drittel aller Pflegeheimbewohnenden in Deutschland gelten als dementiell erkrankt. Fast jeder von ihnen entwickelt im Laufe seiner Erkrankung herausforderndes Verhalten wie Apathie, Aggressivität oder einen gestörten Tag-Nacht-Rhythmus. Demenz ist also im Pflegeheim keine Ausnahme.
Jochen Gust: Krankenhäuser sind in der Regel keine guten Aufenthaltsorte für Menschen mit Demenz. Nicht selten verlassen sie diese in einem schlechteren Zustand, als sie eingeliefert wurden. Welche Maßnahmen könnten Ihre Auffassung dazu führen, dass Krankenhauaufenthalte vermieden werden – und müssen sich angesichts der demographischen Entwicklung nicht vor allem die Kliniken auf mehr Patienten mit Demenz besser einstellen?
Susann Behrendt: Die demographische Entwicklung stellt die an der Versorgung Beteiligten vor große Herausforderungen. Etwa neun Prozent der über 65-jährigen Bevölkerung sind laut der Deutschen Alzheimer Gesellschaft dementiell erkrankt. Die Versorgung vor Ort im Krankenhaus haben wir bisher nicht untersucht, dafür aber den Transfer vom Pflegeheim ins Krankenhaus im Sinne potentiell vermeidbarer Einlieferungen. Im Pflegeheim sind, wie ich schon sagte, Menschen mit Demenz sehr stark vertreten. Unnötige Krankenhausaufenthalte bei ihnen zu vermeiden, bedeutet gerade hier Risiken wie die kognitive Verschlechterung zu vermeiden. Das setzt aber – um nur einige Aspekte zu nennen – voraus: Ereignisse wie beispielsweise schwerwiegende Dehydrationen sind zu vermeiden, eine gute demenzversierte pflegerische und auch erreichbare ärztliche Versorgung vor Ort zu gewährleisten und eine funktionierende berufsgruppenübergreifende Kooperation zu etablieren, die auch als Frühwarnsystem aktiv werden kann. Wichtig ist auch: Die hohe Zahl von dementiell erkrankten Menschen im Pflegeheim verweist auch auf die Bedeutung von Vorausverfügungen für Zeitpunkte, an denen die selbstständige Entscheidung für oder gegen Behandlungspfade nicht mehr gegeben ist. Wichtig ist dabei, nicht nur beim Einzug eine Patientenverfügung zu erfassen, sondern – gerade bei progredienten Erkrankungen wie Demenz – diese immer wieder zu überprüfen und zu aktualisieren. Hier besteht, das zeigte auch unsere Befragung von Pflegenden im Pflegeheim im vergangenen Jahr, noch deutliches Optimierungspotential.
Jochen Gust: Ich bedanke mich für Ihre Antworten.
Covergrafik u. Portraitfoto mit freundlicher Genehmigung AOK-Bundesverband; Abteilung Presse & Kommunikation






Ohne vernünftigen Personalschlüssel wird es keine adäquate Versorgung geben.Das Pflegepersonal was noch da ist, ist fertig und ausgelaugt.Das neue was nachkommt stösst auf Müdigkeit und die frische Energie verpufft.
Es ist keine Zeit die Bewohner ordentlich zu versorgen. Auch im Krankenhaus nicht. Oder wie erklären sie den Personalschlüssel in einer Gerontopsychiatrie 2 Pflegekräfte (16 Betten, davon 8 Bettlägerig teilweise im Delir und somatischen Krankheiten, 5 mit mittlerer Demenz- mit Tendenz zum Laufen, Korsakow Syndrom und aufforderdem Verhalten und 3 Betten mit Depressionen, die ihren Lebenswillen verloren haben). Wie soll man da allem gerecht werden?Oder noch besser wen wunderts das Bewohner/Kunden/Patienten zu wenig zu trinken bekommen oder zu viele Medikamente erhalten. Die Missstände aufzudecken schafft noch nicht mal ein Herr Wallraff von RTL, es ändert sich nichts.Es wird geredet und geredet und geklatscht und es passiert nix!
Demenz in Krankenhäusern
ich war in der Betreuung für demenziell erkrankte Patienten im Klinikum tätig, leider steht dies aufgrund der Krankenhausreform mit dem Wegfall des Pflegebudgets sonstige Berufe ab 2025 so auf der Kippe, dass diese Betreuung höchstwahrscheinlich zum Jahresende eingestellt werden muss. Eine Betreuung für Demenzpatienten sollte in Kliniken genauso festgelegt sein wie in Pflegeeinrichtungen, dann wäre auch bei einer Krankenhauseinweisung ein auffangen und mildern für die demenziell erkrankten Patienten möglich und nicht so schwerwiegend.
Unser Betreuungsteam hat gute Erfolge erzielt. Was uns von der Pflege und den Angehörigen immer wieder bestätigt wurde.