Patienten mit Demenz bringen im Krankenhaus nicht automatisch „mehr Pflege“, sondern ein anderes Profil von Pflegearbeit: mehr Präsenz, mehr Kommunikation, mehr Prävention, mehr Koordination. Genau dieses Profil verschwindet im Alltag leicht hinter Routinewerten, ADL-Logiken und knappen Übergaben. Das Ergebnis ist eine paradoxe Lage: Die Station arbeitet sichtbar am Limit, aber in der Organisationslogik wirkt es wie Normalbetrieb.
Für Führung und Pflegeleitung ist das kein „Pflegeproblem“, sondern ein Steuerungsproblem. Denn solange Zusatzaufwand und Risikodynamik nicht strukturiert abgebildet sind, werden sie weder planbar noch argumentierbar. Und was nicht planbar ist, wird im Akutbetrieb zwangsläufig reaktiv gelöst: mit Feuerwehrmodus, 1:1-Bindungen ohne Vorwarnung, fixierungsnahen Situationen, eskalierenden Angehörigengesprächen und vermeidbaren Komplikationen. Hinzu kommt, dass eine fehlende Abbildung den tatsächlichen Aufwand unsichtbar macht. Damit sind Ergebnisse schlecht steuerbar – und auch nicht nutzbar zum Beispiel für die Öffentlichkeitsarbeit.
„Nicht dokumentiert“ ist meist auch „nicht geplant“
Krankenhäuser steuern über Daten, Routinen und Standards: Dienstbesetzung, Skill-Mix, Prozessdesign, Risiko- und Qualitätsmanagement, Schnittstellen zum Entlassmanagement. Wenn das abweichende Pflegeprofil bei Demenzpatienten in diesen Logiken nicht auftaucht, entsteht eine systematische Verzerrung:
- Der Aufwand wird als „Normalfall“ missverstanden. Personalplanung und Erwartungsmanagement passen nicht zur Realität.
- Risiken werden zu Einzelfällen erklärt, statt als wiederkehrende Prozessrisiken behandelt.
- Ökonomische Argumente bleiben weich: Ohne strukturierte Abbildung wirkt der Hinweis auf Mehrarbeit wie subjektive Belastung, nicht wie nachvollziehbarer Leistungs- und Risikofaktor.
- Lernen wird verhindert: Häufungen (z. B. „Nächte kippen“, „Diagnostik triggert Abwehr“, „Essen und Trinken eskaliert“) bleiben unsichtbar, weil es keine vergleichbare Sprache und keine Marker gibt.
- Verbesserungen und ergebnisse die das Krankenhaus hinsichtlich des handlings und Verhaltens der Betroffenen erzielen, bleiben ungesehen und ungenutzt.
Die Konsequenz: Nicht nur Mitarbeitende leiden unter „unerwarteter“ Mehrbelastung. Auch die Organisation verliert Steuerungsfähigkeit. Sie sieht zu spät, wo Risiken entstehen, welche Maßnahmen wirken und wo Prozesse angepasst werden müssen.
Patientensicherheit als Prozessfrage: Delir, Sturz, Aspiration, Eskalationen
Im Krankenhaus sind die zentralen Gefährdungen bei Menschen mit Demenz selten „die Demenz“. An sich ist eine Demenz ohnehin nicht krankenhauspflichtig. Es sind akute Entgleisungen und Folgekaskaden:
- Delir und delirnahe Verläufe: wechselnde Aufmerksamkeit, Tag-Nacht-Umkehr, plötzliche Verwirrtheit, Halluzinationen.
- Stürze und Verletzungen: häufig als Folge von Unruhe, impulsivem Aufstehen, Überforderung in ungewohnter Umgebung.
- Aspiration, Pneumonie, Mangelernährung/Exsikkose: wenn Schluckauffälligkeiten und Ess- und Trinkunterstützung nicht früh genug sichtbar werden.
- Eskalationen in körpernahen Situationen oder bei Diagnostik/Transport: Abwehr, Angst, Aggression, Fixierungs- oder Sedierungsdruck.
Leitlinien betonen seit Jahren: Delir ist häufig, hat schwere Folgen (u. a. längere Verweildauer, höhere Mortalität, Funktionsverlust) und erfordert systematische Prävention, Erkennung und Behandlung. Wichtig für die Führungslogik: Das sind keine „Patiententhemen“, sondern Prozessereignisse. Sie binden Personal, stören Abläufe, erzeugen Zusatzdiagnostik, Beschwerden, Dokumentationsaufwand und erschweren Entlassentscheidungen.
Typische Aufwandtreiber im Alltag: wo Zeit wirklich gebunden wird
Wenn ich in Krankenhaus-Teams frage, wo Zeit „verschwindet“, kommen selten große Einzelaufgaben. Stattdessen sind es wiederkehrende Mikrointerventionen, die sich pro Schicht addieren. Das ist die reale Pflegearbeit. Sie wird nur häufig nicht als steuerungsrelevante Leistung codiert. Genau hier entsteht der Bruch zwischen „gefühlt viel mehr“ und „organisatorisch nicht sichtbar“.
Handlungsfähigkeit, ohne in Eurobeträge ausweichen zu müssen
Prozessanpassungen (Diagnostikabläufe, Transportlogik, Schlafschutz, Reizreduktion), ein passender Personal- und Skill-Mix (definierte Sicherheitszeiten, gezielte 1:1-Optionen, priorisierte Spitzenzeiten), gezielte Qualifizierung (Delirmanagement, Kommunikation, Ess- und Trinkunterstützung inklusive Schluckwarnzeichen) sowie klare Pfade und Standards (Delirpfad, Schluckauffälligkeits-Standard, Transferregeln, Eskalationsregeln) machen Versorgung planbar und sicherer. Gleichzeitig wird Rechtssicherheit greifbarer: Bei Stürzen, fixierungsnahen Situationen oder Beschwerden zählt häufig die nachvollziehbare Kette „erkannt – begründet – gehandelt“. Leitlinien betonen, dass strukturierte Erkennung und Management dokumentierbar und nachvollziehbar sein müssen, weil Delir und vergleichbare Risiken erhebliche Folgen haben.
Brücke zur Praxis: wie eine kurze Verlaufsdokumentation den Alltag stabilisiert
Eine kurze, verlaufsorientierte Dokumentation wirkt in der Praxis meist schneller als große Programme, weil sie genau an den neuralgischen Punkten ansetzt: Übergabequalität, Frühbesprechung, Eskalationsregeln, Entlassplanung.
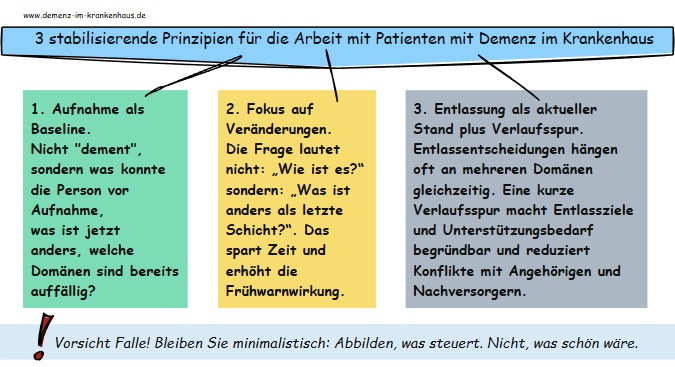
Aktuell passt dazu auch die Entwicklung der Leitlinienlandschaft: In Deutschland gibt es inzwischen eine S3-Leitlinie „Delir im höheren Lebensalter“ (AWMF-Register), die Prävention, Diagnostik und Therapie sektorenübergreifend adressiert. Das unterstreicht, dass Delir- und Risikomanagement im Krankenhaus kein Randthema ist, sondern Standard werden soll.
Mein Tipp für die Umsetzung (für Pflegeleitung und PDL)
Starten Sie nicht mit einem perfekten Konzept, sondern mit einem testbaren Minimal-Set auf einer Pilotstation: 8 Marker, 1 Zeitband, 1 Ereignisschema. Nach vier Wochen sehen Sie schon Muster (Schicht, Diagnostik, Aufnahmephase). Danach entscheiden Sie datenbasiert, was wirklich ergänzt werden muss.
Unsichtbarer Mehraufwand ist kein individuelles Belastungsthema, sondern ein Systemfehler in der Steuerung. Menschen mit Demenz bringen im Krankenhaus ein anderes Pflegeprofil mit: Präsenz, Kommunikation, Prävention und Koordination. Wenn dieses Profil nicht strukturiert abgebildet wird, bleiben Risiken, Aufwand und wirksame Maßnahmen unsichtbar. Ein standardisiertes Minimal-Set reicht häufig aus, um Patientensicherheit, Planbarkeit, Rechtssicherheit und Entlassqualität spürbar zu verbessern.
Jochen Gust